 Cukrovka je onemocnění, při kterém je zvýšená hladina glykémie v krvi nad určitou hodnotu. Normální hodnota glykémie v krvi je v rozmezí 3,6 až 5,6 mmol/l.
Cukrovka je onemocnění, při kterém je zvýšená hladina glykémie v krvi nad určitou hodnotu. Normální hodnota glykémie v krvi je v rozmezí 3,6 až 5,6 mmol/l.
Na udržování hladiny glykémie v tomto rozmezí se v lidském organismu podílí látky, které nazýváme hormony. Nízká hladina glykémie se nazývá hypoglykémií, jde o hodnotu glykémie pod 3,6 mmol/l a je pro organimus nebezpečná a proto, pokud dojde k poklesu cukru /glykémie/, tak na toto reaguje lidské tělo vyplavením některých hormonů –např. glukagonu, katecholaminů atd. a výsledkem je její vzestup. Na druhé straně i zvýšené hladiny cukru /glykémie/ jsou škodlivé, nebezpečné pro lidské tělo a proto na toto organismus reaguje vyplavením hormonu, který se nazývá inzulín a dojde tím pádem následně k poklesu glykémie.
Inzulín je zodpovědný za snižování hladiny glykémie v krvi. Když ho je v těle absolutní nedostatek/ jak tomu je u cukrovky 1.typu/, nebo pokud je ho dostatek, ale jeho vliv, účinek na snížení glykémie v krvi je nedostatečný/ jak tomu je u cukrovky 2.typu/, tak tyto oba stavy vedou k vzestupu glykémie v krvi a vzniku cukrovky.
Cukrovka je definována jako hodnota glykémie 7,0 mmol/l a více v krvi odebrané ze žíly nalačno , a nebo jako hodnota glykémie 11,1 mmol/l a více v krvi odebrané ze žíly kdykoliv během dne, kdy již není pacient nalačno. .Pro diagnozu cukrovky se neprovádí stanovení glykémie v krvi odebrané z prstu pacienta / z kapiláry/.
Normální hodnota glykémie nalačno v krvi odebrané ze žíly je do 5,6 mmol/l.
Pokud je hodnota glykémie nalačno nad 5,6 mmol/l, ale není ještě 7,0 mmol/l a více, tak ještě nemluvíme o cukrovce, ale o prediabetu. Riziko vzniku cukrovky u pacienta s prediabetem je vysoké, tito pacienti jsou také velmi rizikovými stran vzniku kardiovaskulárních příhod. Nutno těmto pacientům vysvětlit, že dodržováním dietních a režimových opatření si mohou zabránit vzniku cukrovky, pokud však nebudou dodržována ta veškerá opatření, tak cukrovka u nich vznikne se všemi možnými riziky.
 Nyní již k problematice cukrovky.
Nyní již k problematice cukrovky.
Rozlišujeme cukrovku 1. typu: u tohoto typu je prakticky nulová sekrece inzulínu, tento typu cukrovky je zejména u dětí, ale setkáváme se s ním i v dospělosti. Léčba tohoto typu cukrovky spadá do péče specialistů – diabetologů. Od počátku je nutná léčba inzulínem, součástí léčby je samozřejmě přísná dieta diabetická, většina pacientů s cukrovkou tohoto typu není obézních.
U tohoto typu cukrovky není známa přesně příčina, usuzuje se na imunologické mechanismy, vliv proběhlé virové infekce atd.
Cukrovka /diabetes mellitus/ 2.typu: u cukrovky tohoto typu se setkáváme s různě těžkou obezitou a zásadní rozdíl oproti cukrovce 1.typu je ten, že u tohoto typu cukrovky je naopak , zejména na počátku zvýšená hladina inzulínu, ale vlivem té obezity není inzulín dostatečně účinný a to je příčinou té cukrovky, mluvíme o inzulinorezistenci. U tohoto typu cukrovky v jeho vzniku hraje roli dědičnost a nezdravá životospráva –nadměrný přísun jednoduchých cukrů – bude popsáno níže, živočišných tuků, nedostatek pohybu, obezita, stres, kouření, nadměrná konzumace uzenin, alkoholu, některé léky – jako např. některé léky na tlak, řada léků na léčbu depresivních stavů, psychóz atd. Naopak zvýšený příjem hrubé vlákniny – polysacharidů, ovoce, zeleniny, rostlinných tuků, pohyb, optimální hmotnost, redukce hmotnosti, konzumace černé kávy, užívání některých léků např. na tlak, užívání některých dalších léků, snižují riziko vzniku tohoto typu cukrovky.
U tohoto typu cukrovky jde zpočátku tedy o kvalitativní poruchu – to znamená, že inzulínu je dostatek, až nadbytek, ale není tak účinný. Až později, u každého daného diabetika s cukrovkou tohoto typu, je to za různě dlouhou dobu, dochází i ke kvantitativní poruše, to znamená, že klesá tvorba inzulínu z vyčerpání té slinivky. Takže u tohoto typu cukrovky je nutný jako první krok redukce hmotnosti, přísná dieta diabetická, aby se tou redukcí hmotnosti, tou dietou, obnovil účinek inzulínu v cílových orgánech, tím poté dojde k poklesu glykémií a poklesne potřeba nadměrné tvorby tohoto inzulínu ve slinivce k udržení glykémií a tím pádem se ta slinivka tolik nevyčerpává, šetří se. Bylo prokázáno, že podkožní tuk není pouze zásobárnou energie ve formě tuků, ale že tato tuková tkáň je místem, kde se tvoří řada látek, které jsou zodpovědné za vzestup tlaku, jsou zodpovědné za zvyšování hladin tuků v krvi, za to, že inzulín špatně účinkuje v cílových orgánech. Takže pokud dojde k redukci hmotnosti, tím se zmenší množství podkožního tuku a tyto látky se začnou produkovat v menší míře a tím dojde k poklesu krevního tlaku, tuků v krvi a obnoví se, zlepší se účinnost inzulínu v cílových orgánech – upraví se glykémie.
Tím se zcela odstraní nebo výrazně oddálí doba, kdy se slinivka vyčerpá a začne klesat tvorba inzulínu ve slinivce a bude vám nutno nasadit inzulín. Proto, pokud budete dbát veškerých pokynů, je šance, že cukrovka bude dobře kompenzována pouze dietou a léky a nikdy nebudete muset užívat inzulín nebo jeho podávání se významně oddálí. Tento typ cukrovky může býti léčen u praktického lékaře, internistou či diabetologem, v pozdější fázi pouze diabetologem.
U tohoto typu cukrovky k dosažení cílových hodnot glykémií krom diet slouží léky, kterým říkáme perorální antidiabetika /perorální znamená, že se podávají v podobě tablet ústy/. V současnosti to již není zcela pravda, protože některá moderní antidiabetika se mohou podávat ve formě injekcí 1x nebo 2 x denně, popřípadě u některých i 1x týdně. Některá tato antidiabetika pomáhají zlepšit účinek tvořícího se inzulínu v cílových orgánech, těmto lékům říkáme inzulinové senzitizéry.
Ke zlepšení účinnosti inzulínu vede, jak jsem již uvedl redukce hmotnosti, dodržování veškerých dietních a režimových opatření, ale i tato skupina léků –do této skupiny patří např. metformin, glitazony atd., u těchto léků není riziko hypoglykémií nebo je nízké. Navíc u některých těchto léků při jejich užívání dochází jejich působením též k redukci hmotnosti, u jiných naopak může dojít k vzestupu hmotnosti.
Až když začne u tohoto typu cukrovky klesat sekrece inzulínu z vyčerpání té slinivky, nemusí to být vždy až v této fázi, tak se podávají léky, které stimulují slinivku k sekreci inzulínu – těmto lékům se říká inzulinová sekretagoga – u těchto léků je různě velké nebezpečí hypoglykémie – sem patří např. deriváty sulfonylurey, glinidy. Do této skupiny patří též nová moderní antidiabetika ovlivňující tzv. inkretinový systém – u těchto moderních antidiabetik je naopak až nulové riziko hypoglykémií.
U některých léků i z této skupiny při jejich užívání může dojít k redukci hmotnosti, u jiných tomu je naopak.
Obě tyto skupiny léků se mohou kombinovat. Až když tato léčba antidiabetiky nevede k udržení glykémií, tak se nasazuje inzulín a léky na cukrovku se až na metformin vysazují. U inzulínu je opět nebezpečí hypoglykémie.
Do léčby cukrovky přicházejí na trh další lékové skupiny, které působí i jinak, než jak jsem uvedl výše – patří mezi ně např. tzv. inhibitory SGLT-2 – tyto léky blokují vstřebávání glukózy v moči a tím dochází k poklesu glykémií, při jejich užívání dochází též k redukci hmotnosti.
O nových moderních antidiabetikách je pojednáno v jiné kapitole, kterou si můžete otevřít na úvodní stránce
!!!! Takže při léčbě cukrovky se dává přednost lékům, u kterých je co nejmenší až nulové riziko hypoglykémií, je prokázána jejich účinnost, bezpečnost, nevedou k nárůstu hmotnosti, u kterých je též prokázán příznivý kardiovaskulární profil/ to znamená, že při jejich užívání byl prokázán snížený výskyt srdečně-cévních příhod/, u některých antidiabetik byl též prokázán snížený výskyt nádorů při jejich užívání atd..
Existují další typy cukrovky – těhotenská /gestační diabetes mellitus/, sekundární atd. – těmto typům se zde nevěnuji.
Cílem léčby je dosažení určitých hodnot glykémií a dalších ukazatelů a tím zabránění vzniku akutních a chronických komplikací cukrovky.
K tomu nám slouží vyšetření glykémií nalačno, před jídlem a po jídle v krvi odebrané ze žíly nebo z prstu/ z kapiláry/.Tyto hodnoty glykémií nás informují o aktuální kompenzaci cukrovky v daný den a v daný okamžik.
Dále je to stanovování glyk. HbA1C /glykovaný hemoglobin/- jeho hodnota nám ukazuje, nás informuje, jak je cukrovka kompenzována v posledních asi cca 3 měsících / jaké jsou v průměru hodnoty glykémií za poslední 3 měsíce/ . Čím jsou hodnoty glykémií více od doporučovaných hodnot, tím je hodnota glyk.HbA1C vyšší a naopak, čím se více hodnoty glykémií blíží nebo jsou v daných cílových hodnotách, tím je hodnota glyk.HbA1C nižší, tím více se blíží nebo je v tom cílovém pásmu -viz tabulky níže.
Hodnoty glykémií, glykovaného hemoglobinu /glyk.HbA1C/ a další ukazatele by měly býti uvedeny v kartičce diabetika a v nálezu od lékaře.
Tyto ukazatele a další mohou být stanovovány v laboratoři, v ordinaci lékaře, a též při tzv. selfmonitoringu -kdy si pacient provádí vyšetření glykémií doma na svém glukometru z krve odebrané z prstu /vyšetřením hladiny glykémie z kapiláry/. Doma si též může pacient případně vyšetřovat i moč, zda tam je cukr či ne, zda v moči případně není bílkovina, ketolátky atd.
Pacient s cukrovkou 1.typu – má doma mít vždy glukometr, pacient s cukrovkou 2.typu na dietě a užívající antidiabetika nemusí mít doma glukometr, pokud vše je v pořádku při odběrech v laboratoři nebo v ambulanci lékaře /pokud má správné hodnoty glykémií, glyk.HbA1C atd/. Pokud tomu tak není, tak potom může obdržet glukometr, mělo by mu být vysvětleno, jak si má doma měřit glykémie – jak často, v jaké fázi dne atd. – měl by být poučen. Diabetik 2. typu na inzulínu má mít doma též vždy glukometr. Zda má mít doma diabetik 2.typu na antidiabetikách glukometr, o tom rozhoduje ošetřující lékař. Smyslem je, aby se léčbou dosáhlo cílových hodnot. K tomu slouží prováděné odběry v laboratoři či u lékaře, včetně případného měření glykémií doma pacientem. Tato vyšetření glykémií doma pacientem nás informují o tom, jak je cukrovka dobře a jak často dobře kompenzována či naopak jak špatně a jak často špatně je kompenzována v jednotlivých fázích dne, zda se případně nevyskytují hypoglykémie, jak často se vyskytují, v které části dne a jak jsou závažné. Tyto veškeré získané informace nám pomáhají v tom, aby se zvolila optimální léčba k dosažení cílových hodnot glykémií, glykovaného hemoglobinu a zamezilo se vniku hypoglykémií a též, aby se zabránilo vzniku akutních a chronických komplikací cukrovky.
Když jsou přítomny hypoglykémie, tak nutno snížit dávky antidiabetik či inzulínu, pokud jsou naopak vysoké hodnoty, tak nutno dávky antidiabetik nebo inzulínu navýšit.
Komplikace cukrovky se dělí:
1.akutní
tam patří hypoglykémie /nízká hladina cukru/ – viz symptomy uvedené níže, na druhé straně výrazně zvýšené hodnoty glykémií se projevují nadměrným močením, suchem v ústech, zhoršením zraku, hubnutím, může to vést až k dehydrataci, minerálovému rozvratu a vzniku diabetického kómatu.
2.chronické komplikace cukrovky
jde o komplikace, které vznikají při dlouhodobé špatné kompenzaci cukrovky, tyto zvýšené hodnoty cukru v krvi pacient nevnímá, nejsou tak vysoké, aby je vnímal těmi příznaky, jak jsem uvedl výše, ale hodnoty jsou vyšší, než ty doporučované hodnoty a to vede k poškození cév, nervů atd. To vede k vzniku chronických komplikací – cévní komplikace dělíme na makrovaskulární /makroangiopatické/ a mikrovaskularní /mikroangiopatické/ -dochází tak k postižení srdečních cév – u diabetiků je podstatně častější výskyt srdečních příhod, postižení cév zásobujících mozek s rizikem vzniku mozkové příhody, velmi často jde o postižení cév na dolních končetinách se specifickou lokalizací od kolene dolů, kde postižení těchto tepen může vést až k amputaci dané končetiny, postižení cév očí – mluvíme o diabetické retinopatii – až možná ztráta zraku, postižení cév zásobujících ledviny – mluvíme o diabetické nefropatii, které může vyústit až v selhání ledvin s nutností dialýzy /umělé ledviny/, postižení nervového systému u diabetiků – mluvíme o diabetické neuropatii /zde může dojít k postižení řady nervových systémů mající rozličné příznaky/.
Nervový systém je tvořen mozkem a míchou,a dále nervovými vlákny, která vystupují z mozku a míchy.
Tato nervová vlákna dělíme na:
1.Periférní somatická nervová vlákna
pomocí těchto nervových vláken vnímáme bolest, dotyk, tlak, teplo, chlad, polohu, těmito nervovými vlákny je též umožněna, řízena činnost svalů na hlavě, na trupu, na horních a dolních končetinách a tím je vlastně umožněn pohyb. Při cukrovce může dojít k postižení těchto nervových vláken v různých lokalitách a to se projevuje rozličnými příznaky. Nejčastěji se s těmito projevy setkáváme na dolních končetinách /na periférii dolních končetin – v prstech, v chodidlech/ – pacienti to popisují jako např. brnění, mravenčení, pálení, pocity horka, mrtvění, nebo jako sníženou citlivost nebo naopak daná místa popisují jako zvýšeně citlivá, až někdy jako výrazně bolestivá, kdy třeba i kontakt místa s podložkou, přikrývkou vyvolává bolest.
S těmito popisovanými příznaky se můžeme též setkat na periférii horních končetin. Jindy to pacienti popisují jako pocit neklidných nohou. Při postižení nervových vláken zajišťující činnost svalů, dané svaly atrofují, objevuje se jejich bolestivost, porušená funkce – např. zhoršená hybnost, chůze při postižení svalů na dolních končetinách. U diabetiků je též např. častější výskyt syndromu karpálního tunelu, při postižení hlavových nervů se toto může projevit např. neuralgiemi trigeminu, poruchou svalů zajišťující pohyby očí atd. Tyto neuropatické projevy cukrovky mají různé názvy – diabetická symetrická distální senzorická nebo motorická polyneuropatie, proximální symetrická motorická polyneuropatie, fokální a multifokální neuropatie – sem patří úžinové neuropatie, radikulopatie, kraniální neuropatie. Nutno pátrat po těchto neuropatických projevech cukrovky ve spolupráci s neurology. Léčba velmi obtížná, spíše léčbou lze docílit zmírnění příznaků.
2.Autonomní nervová vlákna
pomocí těchto vláken je řízená činnost všech vnitřních orgánů – tedy např. srdce,cév, orgánů dýchací soustavy, zažívacího traktu, vylučovací soustavy atd. A při postižení těchto nervových vláken na narušená funkce těchto orgánů – proto u diabetiků může docházet k poruchám regulace krevního tlaku se sklonem k poklesu tlaku ve stoje /mluvíme o ortostatické hypotenzi/, dále je podstatně častější výskyt nepřiměřené sínusové tachykardie /to znamená nepřiměřeně vysoká klidová tepová frekvence třeba v klidu i nad 100 tepů za minutu/. Při postižení zažívacího traktu se toto může projevit např. nevysvětlitelnými průjmy, nebo poruchou vyprazdňování žaludku /toto pacienti popisují jako např. pocity plnosti žaludku, nutkáním na zvracení atd.
Při postižení vylučovací soustavy se můžeme setkat s neurogenním močovým měchýřem – při tomto je narušeno vyprazdňování močového měchýře, takže různě velká část moči se hromadí v močovém měchýři, nedaří se zcela vyprázdnit močový měchýř, to je poté příčinou častějších infekcí močových cest a i ledvin. U mužů se autonomní neuropatie může projevit poruchou erekce, retrográdní ejakulací atd. Nebo se může autonomní neuropatie projevit zvýšenou potivostí na horní polovině těla, a naopak zvýšenou suchostí kůže do dolní polovině těla, zejména na dolních končetinách. Diabetická autonomní neuropatie může mít celou řadu dalších projevů. Léčit se nedá. Nutné je předcházet všem projevům diabetické neuropatie, resp. všem komplikacím cukrovky a to tím, že bude cukrovka dobře kompenzována .
Lékař, který sleduje pacienta s cukrovkou, v dotazech, v prováděných vyšetřeních pátrá po těchto komplikacích cukrovky.
Proto, aby tyto komplikace nevznikaly, je nutné dosáhnout určitých doporučovaných hodnot glykémií atd.
Hodnoty – které poukazují na optimální kompenzaci cukrovky: glykémie nalačno nebo před jídlem: 4,5-6,0 mmol/l, po jídle 5,0-7,5 mmol/l, hodnota glyk. HbAlC v rozmezí 4,5-5,3%, podle nových jednotek v rozmezí 45-53. Glykémie po jídle se stanovuje cca 120 minut po jídle.
Hodnoty, které poukazují na přijatelnou kompenzaci cukrovky: glykémie nalačno nebo před jídem: 6,0-7,0 mmol/l, po jídle: 7,5-9,5 mmol/l, hodnota glyk. HbAlC: v rozmezí 5,3%-6,0%, podle nových jednotek v rozmezí 53-60.
Hodnoty nad tyto uvedené hodnoty lze považovat za známky nedostatečné kompenzace cukrovky – tj. glykémie nalačno nebo před jídlem nad 7,0 mmol/l, po jídle nad 9,0-9,5 mmol/l, hodnoty glykovaného hemeglobinu /glyk.HbA1C/ nad 53, resp. nad 6O. Takže, pokud jsou měřené glykémie vyšší, než zde uvedené, je třeba zintenzivnit léčbu a naopak, pokud jsou nižší než zde uvedené, tak naopak je vhodné léčbu redukovat z důvodu nebezpečí hypoglykémie.
Po jídle má optimálně stoupnout glykémie maximálně o 2 mmol/l.
Nutno však podotknout, že čím optimálněji je kompenzována cukrovka,tak tím větší může být riziko hypoglykémií, pokud k léčbě cukrovky jsou používána antidiabetika, u kterých toto riziko hypoglykémií existuje a nebo pokud pacienti užívají inzulín. Hypoglykémie jsou samy o sobě nebezpečné, protože např.mozek je orgánem, který jako jediný zdroj energie využívá glukozu /cukr/ a hypoglykémie může vést k jeho nevratnému poškození, pokud trvá déle-např. pokud dojde k hypoglykémii ve spánku, dotyčný ji nevnímá, nemůže na ni zareagovat a to může být i příčinou úmrtí během spánku. Dále hypoglykémie může např.různými mechanismy vést u rizikových pacientů /rozumí se tím starší pacienti, dále ti, u kterých je snížená funkce ledvin, je již přítomno nějaké kardiovaskulární onemocnění atd/ vést k vzniku srdeční příhody, závažné arytmie, která dotyčného může usmrtit. Proto jaké cílové hodnoty glykémií nalačno, po jídle, hodnoty glyk. HbA1C atd. budou stanoveny u konkrétního pacienta – vždy rozhoduje lékař. V úvahu se bere, jak dlouho trvá cukrovka, zda jsou či nejsou přítomny nějaké komplikace cukrovky, zda je či není přítomno nějaké kardiovaskulární onemocnění, dále věk daného diabetika, přidružená onemocnění atd. Takže toto vše hraje roli, jaká a jak agresivní léčba bude zvolena. U každého diabetika nutno toto individualizovat, zvolit optimální a hlavně bezpečnou léčbu a toto vše se musí probrat s pacientem – jaké cílové hodnoty glykémií a glykovaného hemoglobinu jsou zvoleny – zda ty optimální nebo pouze přijatelné hodnoty nebo i případně hodnoty nad těmi přijatelnými, dále se musí vždy každému diabetikovi vysvětlit, jaký typ léčby byl zvolen, zda při té léčbě je riziko nebo není riziko hypoglykémií atd.
O hodnotách glykémií v daný den rozhoduje řada faktorů – množství jídla snědeného najednou v jednotlivých porcích během dne, dále velkou roli hraje kvalita jídla – kolik v tom daném jídle je sacharidů /cukrů/ a jejich kvalita /jaké cukry/ –jednoduché cukry v potravě /glukosa, fruktoza, laktoza, sacharoza/ vedou k většímu vzestupu glykémie po jídle než potraviny s obsahem polysacharidů, tím se rozumí potraviny, jídla vyrobená, zhotovená z celozrnné mouky, rýže, kukuřice, luštěniny– tyto potraviny mají nížší glykémický index než potraviny obsahující jednoduché cukry, dále o glykémii po jídle rozhoduje rychlost vyprazdňování potravy ze žaludku do střeva a rychlost vstřebávání potravy ve střevě – jednoduché cukry se vstřebávají mnohem rychleji než strava obsahující polysacharidy, dále hodnoty glykémií ovlivňuje úroveň sekrece inzulínu slinivkou břišní /zda je snížená nebo normální nebo naopak zvýšená/, dále jak velká je ta inzulinorezistence/ necitlivost cílových tkání k účinku inzulínu/, dále je hodnota glykémie ovlivněna pohybou aktivitou – pohyb snižuje hladinu glykémie, dále jsou tyto hodnoty ovlivněny léky na cukrovku – vliv inzulínu a perorálních antidiabetik na snížení hladiny glykémií, dále také stavy, které představují stresovou reakci, zátěž pro organismus – tímto se rozumí např. jakékoliv akutní onemocnění jako např. mozková příhoda, jakékoliv infekční onemocnění atd., dále třeba zvýšená emoční zátěž např. z důvodu hádky, úmrtí atd. Tyto tzv. akutní stresové zátěžové momenty vedou k vzestupu glykémie. Takže tyto všechny uvedené skutečnosti mají vliv na kompenzaci cukrovky, nutno na ně brát zřetel při hledání příčiny, proč je či není cukrovka dobře kompenzována. Snažit se ty jednotlivé příčiny odstranit, pokud není dobrá kompenzace.
U zdravého člověka je určitá trvalá/bazální/ sekrece inzulínu, po každém jídle /prandiálním podnětu/ stoupne sekrece inzulínu na takovou úroveň, aby došlo rychle k poklesu glykémie. U pacienta s cukrovkou je toto různou měrou narušeno, proto na výkyvy v dietách a na další podněty, není organismus diabetika schopen tak dobře reagovat a je nebezpečí hypoglykémie nebo hyperglykémie.
Příznaky hypoglykémie. Hypoglykémií se rozumí hodnota glykémie pod 3,6 mmol/l.
Slabost, chvění, třes, zvýšené pocení, bučení srdce, zmatenost, porucha vědomí, nejtěžším příznakem je bezvědomí.
!!!!Nutno pamatovat, že pokud z jakéhokoliv důvodu začnete jíst méně a užíváte antidiabetika nebo inzulín, nebo pokud se objeví jakýkoliv akutní stav, který představuje zvýšenou zátěž pro organismus, nebo pokud se náhle objeví stav znemožňující příjem potravy, nutno vyhledat lékaře z důvodu toho, že hrozí riziko dekompenzace cukrovky ve smyslu hyperglykémií nebo i hypoglykémií. Nutné z těchto důvodů poté upravit medikaci.
Další uvedeno v dietních a režimových opatřeních.
Toto je vážené čtenářky a čtenáři těchto webových stránek vše, co jsem vám chtěl sdělit k problematice cukrovky, další informace, zejména novinky naleznete v kapitole Nové trendy.
 1.Cukry
1.Cukry 2.Tuky
2.Tuky
 6. Pohybová aktivita
6. Pohybová aktivita Středně těžká až těžká fyzická zátěž představuje výdej energie cca 1800-
Středně těžká až těžká fyzická zátěž představuje výdej energie cca 1800-
 Jak už bylo popsáno v úvodu kapitoly:
Jak už bylo popsáno v úvodu kapitoly: Cukrovka je onemocnění, při kterém je zvýšená hladina glykémie v krvi nad určitou hodnotu. Normální hodnota glykémie v krvi je v rozmezí 3,6 až 5,6 mmol/l.
Cukrovka je onemocnění, při kterém je zvýšená hladina glykémie v krvi nad určitou hodnotu. Normální hodnota glykémie v krvi je v rozmezí 3,6 až 5,6 mmol/l. Nyní již k problematice cukrovky.
Nyní již k problematice cukrovky.


 Nikotin
Nikotin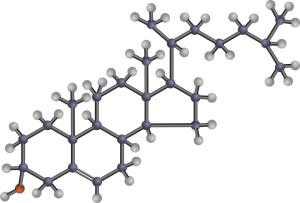 V krvi jsou stanovovány zejména následující lipidy: chole total /zlý cholesterol/, LDL chole /zlý cholesterol/, HDL chole / hodný cholesterol/, triglyceridy /opět zlé tuky/, nonHDL chole, případně dále Apo-A lipoprotein, Apo-B lipoprotein atd.
V krvi jsou stanovovány zejména následující lipidy: chole total /zlý cholesterol/, LDL chole /zlý cholesterol/, HDL chole / hodný cholesterol/, triglyceridy /opět zlé tuky/, nonHDL chole, případně dále Apo-A lipoprotein, Apo-B lipoprotein atd. 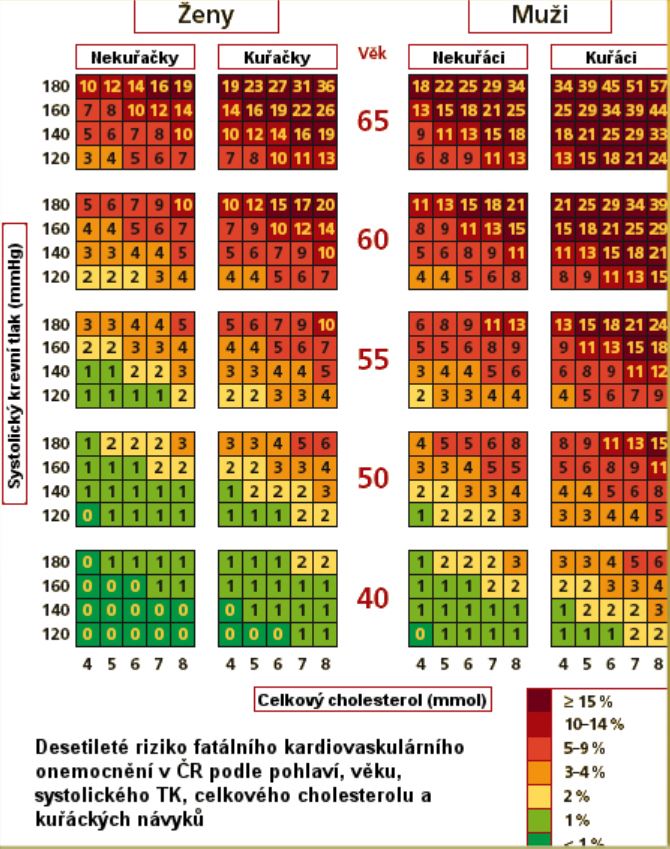
 Vysoký krevní tlak/arteriální hypertenze/.
Vysoký krevní tlak/arteriální hypertenze/.